膵臓がん
はじめに
膵臓がんは増加の一途をたどっております。医療の進歩に伴い胃がんや大腸がん、肝臓がんの死亡率は減少していますが膵臓がんの死亡率は減少していません。また膵臓がんは悪性度が高く、5年生存率はすべてのがんのうちでもっとも低く、早期発見がとても重要となっています。
症状
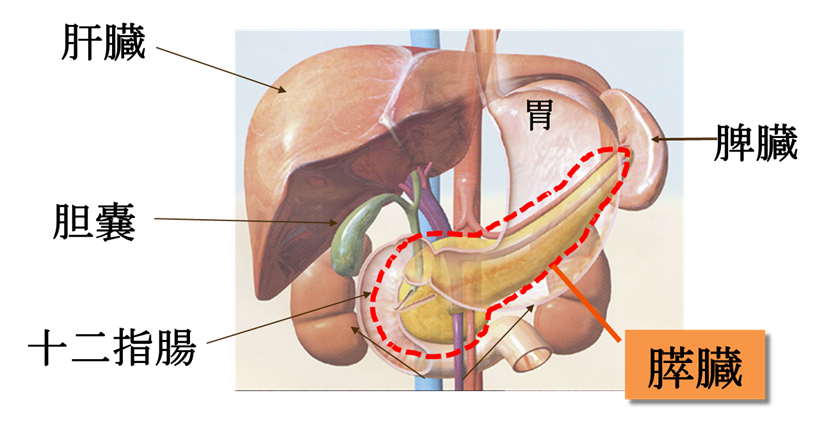
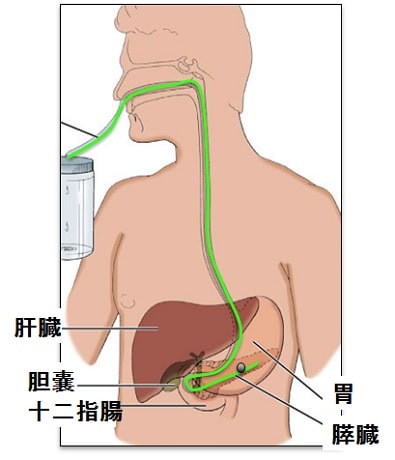
【図1】
胃の背側にあり、膵臓がんは特異的な症状に乏しく進行した状態で見つかることが多いです(図1)。初発症状としては腹痛、黄疸、腰背部痛、体重減少を一般的に認めます。
危険因子
危険因子として以下が報告されています。
| 膵臓がんの家族歴(親、兄弟、子に2人以上) | 6.79倍 |
| 遺伝性膵炎 2世代にわたり複数の若年膵炎患者(胆石、アルコール性を除く) |
60倍 |
| 糖尿病:新規発症、急な悪化 | 5.38倍 |
| 肥満、喫煙、大量飲酒 | 1.68~3.5倍 |
| 慢性膵炎 | 11.8倍 |
| 膵管内乳頭粘液性腫瘍(IPMN) | 年率1.1~2.5% |
遺伝性膵炎は日本人では少なく、糖尿病、肥満、喫煙、飲酒は対象患者が多すぎるため絞り込みが難しいです。そこで危険因子として重要と考えられるのはがんの家族歴、新規発症の糖尿病、急な血糖コントロール悪化、膵管内乳頭粘液性腫瘍(IPMN)といわれています。
診断方法
血液検査(腫瘍マーカー)、腹部超音波検査(エコー)、腹部CT(造影ダイナミックCT)、腹部MRI(MRCP)、超音波内視鏡検査(EUS、EUS-FNA)、内視鏡的逆行性胆管膵管造影(ERCP)を組み合わせ診断します(図2,3)。
膵臓の腫瘤はがん以外の良性疾患も多く含まれます。そのためがんときちんと確定診断をすることが不可欠です。確定診断の方法は腫瘍に針を刺して細胞をとってくる超音波内視鏡下穿刺吸引細胞診(EUS-FNA)と、胆管狭窄や膵管狭窄等の異常を認める場合に内視鏡的逆行性胆管膵管造影(ERCP)を行い胆管生検や、膵液細胞診を行う方法があります。
膵臓の腫瘤はがん以外の良性疾患も多く含まれます。そのためがんときちんと確定診断をすることが不可欠です。確定診断の方法は腫瘍に針を刺して細胞をとってくる超音波内視鏡下穿刺吸引細胞診(EUS-FNA)と、胆管狭窄や膵管狭窄等の異常を認める場合に内視鏡的逆行性胆管膵管造影(ERCP)を行い胆管生検や、膵液細胞診を行う方法があります。
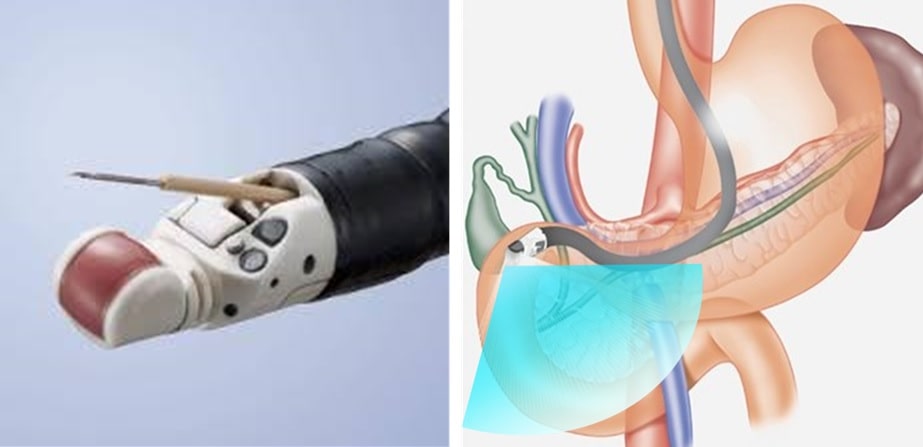
【図2】超音波内視鏡(EUS)
【図3】内視鏡的逆行性胆管膵管造影(ERCP)
病期分類(ステージ)
病期分類(ステージ)は以下にわけられています。
ステージ0→ⅠA→ⅠB→ⅡA→ⅡB→Ⅲ→Ⅳ
数字が大きくなるほど進行しています。
特にステージ0、ⅠA、ⅠBは早期の膵臓がんと考えられ長期予後が期待できます。それぞれの5年生存率はステージ0で85.8%、ステージⅠAで68.7%、ステージⅠBで59.7%と報告されています。
ステージ0→ⅠA→ⅠB→ⅡA→ⅡB→Ⅲ→Ⅳ
数字が大きくなるほど進行しています。
特にステージ0、ⅠA、ⅠBは早期の膵臓がんと考えられ長期予後が期待できます。それぞれの5年生存率はステージ0で85.8%、ステージⅠAで68.7%、ステージⅠBで59.7%と報告されています。
| ステージ0 | 非浸潤がん(膵管内にとどまる) |
| ステージⅠA | 腫瘍が膵臓に限局し2cm以下 |
| ステージⅠB | 腫瘍が膵臓に限局し2cm越える |
上表のように、2cm程度までの膵臓がんを見つけることが大事といえます。しかし、その診断は難しく一般的に行われている腹部エコー、CTでは50%しか腫瘍を見つけることができません。
早期診断
見えないがんを見つけるためどうするかというと、腫瘍を見つけるのではなく、腫瘍による膵臓の変化に注目することが重要です。具体的には微小な膵臓がんに伴う間接所見(主膵管の拡張、限局的な膵管狭窄、嚢胞性病変)を見つけることが大事になります。それらは腹部エコーやCTでも75%~80%の割合で見つけることができるからです。
そして間接所見を認めた場合には超音波内視鏡(EUS)を施行し、膵臓の腫瘤を探し出します。超音波内視鏡は胃と十二指腸から直接膵臓を全域にわたり観察でき、画像の解像度も良いため、早期のがんを見つけるためにかかせない検査となっています。
実際の診断は膵腫瘍があれば超音波内視鏡下穿刺吸引細胞診(EUS-FNA)を施行します。膵腫瘍を認めず膵管狭窄、膵管拡張のみ認める場合は内視鏡的逆行性胆管膵管造影(ERCP)を施行し、膵管造影からの膵液細胞診を行うことで診断します。
そして間接所見を認めた場合には超音波内視鏡(EUS)を施行し、膵臓の腫瘤を探し出します。超音波内視鏡は胃と十二指腸から直接膵臓を全域にわたり観察でき、画像の解像度も良いため、早期のがんを見つけるためにかかせない検査となっています。
実際の診断は膵腫瘍があれば超音波内視鏡下穿刺吸引細胞診(EUS-FNA)を施行します。膵腫瘍を認めず膵管狭窄、膵管拡張のみ認める場合は内視鏡的逆行性胆管膵管造影(ERCP)を施行し、膵管造影からの膵液細胞診を行うことで診断します。
当院での早期診断の取り組み
当院ではがんの早期診断に非常に力をいれています。診療実績として2017年9月~2019年9月の2年間で早期の膵臓がん(ステージ0、ⅠA、ⅡB)を10例診断しています。
①膵のう胞、膵管拡張を認める患者さんにMRI(MRCP)、超音波内視鏡検査(EUS)を施行します。
②5mm以上の膵腫瘍を認める場合には積極的に超音波内視鏡下穿刺吸引細胞診(EUS-FNA)を行い診断に努めます。
③膵腫瘍を認めない膵のう胞、膵管拡張のケースでは2017年の国際膵臓学会ガイドラインに基づき悪性度を評価します。
国際膵臓学会のガイドラインですが、具体的には主膵管径≧10mm、造影される5mm以上の壁在結節、閉塞性黄疸を認めるケースを悪性のhigh riskと考えて内視鏡的逆行性胆管膵管造影(ERCP)を行い施行し、胆管生検や膵管造影からの膵液細胞診を行ない診断します。がん細胞がでなくてもがん化の可能性が高いため手術を検討します。「high risk stigmata」といいます。
さらに上記に当てはまらない主膵管径5〜9mm、5mm未満の造影される壁在結節、造影される肥厚した囊胞壁、囊胞径≧30mm、2年で5mm以上の嚢胞増大、尾側膵萎縮をともなう主膵管径の急峻な変化、リンパ節腫脹、CA19-9上昇等のケースでは厳重フォローアップをします。「worrisome features」といいます。悪性が疑わしい場合に内視鏡的逆行性胆管膵管造影(ERCP)を施行し、膵管造影からの膵液細胞診を行い診断します(図4,5)。
このような取り組みで膵臓がんの早期診断を行い少しずつ結果が出てきました。
①膵のう胞、膵管拡張を認める患者さんにMRI(MRCP)、超音波内視鏡検査(EUS)を施行します。
②5mm以上の膵腫瘍を認める場合には積極的に超音波内視鏡下穿刺吸引細胞診(EUS-FNA)を行い診断に努めます。
③膵腫瘍を認めない膵のう胞、膵管拡張のケースでは2017年の国際膵臓学会ガイドラインに基づき悪性度を評価します。
国際膵臓学会のガイドラインですが、具体的には主膵管径≧10mm、造影される5mm以上の壁在結節、閉塞性黄疸を認めるケースを悪性のhigh riskと考えて内視鏡的逆行性胆管膵管造影(ERCP)を行い施行し、胆管生検や膵管造影からの膵液細胞診を行ない診断します。がん細胞がでなくてもがん化の可能性が高いため手術を検討します。「high risk stigmata」といいます。
さらに上記に当てはまらない主膵管径5〜9mm、5mm未満の造影される壁在結節、造影される肥厚した囊胞壁、囊胞径≧30mm、2年で5mm以上の嚢胞増大、尾側膵萎縮をともなう主膵管径の急峻な変化、リンパ節腫脹、CA19-9上昇等のケースでは厳重フォローアップをします。「worrisome features」といいます。悪性が疑わしい場合に内視鏡的逆行性胆管膵管造影(ERCP)を施行し、膵管造影からの膵液細胞診を行い診断します(図4,5)。
このような取り組みで膵臓がんの早期診断を行い少しずつ結果が出てきました。
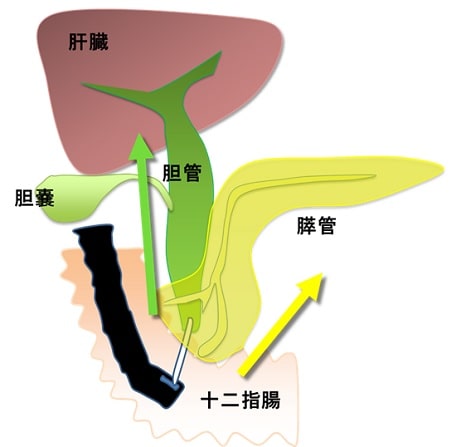
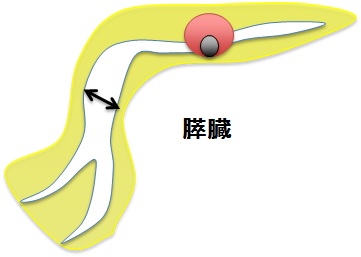
【図4】
膵管チューブ留置
膵管チューブより膵液細胞診
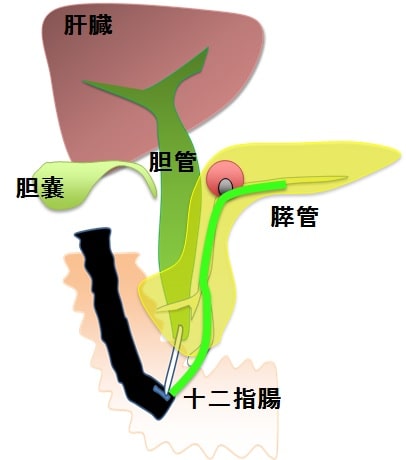
【図5】
high risk stigmata
→悪性頻度が高く切除適応
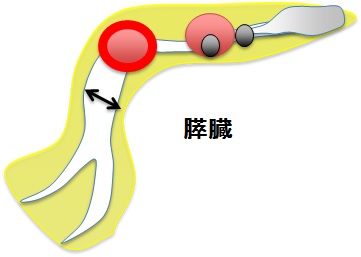
worrisome features
→悪性を疑い切除を考慮
当院の胆膵疾患診療
●県内でも有数の治療件数(図6)と治療内容。
●急性期病院としての救急患者の積極的な受け入れ。
●超高齢者、重症患者への対応。
●若手医師の教育、専門医による一貫した治療方針。
●急性期病院としての救急患者の積極的な受け入れ。
●超高齢者、重症患者への対応。
●若手医師の教育、専門医による一貫した治療方針。
【図6】診療実績
| EUS | EUS-FNA | ERCP | |
| 2014年 | 150 | 38 | 494 |
| 2015年 | 187 | 43 | 519 |
| 2016年 | 186 | 57 | 491 |
| 2017年 | 320 | 81 | 610 |
| 2018年 | 352 | 73 | 708 |
| 2019年 | 414 | 96 | 587 |
| 2020年 | 339 | 104 | 692 |
| 2021年 | 432 | 93 | 625 |
| 2022年 | 334 | 87 | 638 |
特に、超音波内視鏡(EUS)には力をいれて早期のがん診断を心掛けています。内視鏡的逆行性胆管膵管造影(ERCP)検査に関しても近年は600件を越え、全国的にみても多い治療件数を日々行っております。
さらに、2020年2月に新世代胆道鏡(オリンパス社CHF-B290)と新世代十二指腸ビデオスコープ(オリンパス社TJF-Q290V)を導入し、これまで以上に充実した胆膵疾患診療をご提供できるようになりました。
今後もより一層の診療レベルの向上に努めてまいります。
さらに、2020年2月に新世代胆道鏡(オリンパス社CHF-B290)と新世代十二指腸ビデオスコープ(オリンパス社TJF-Q290V)を導入し、これまで以上に充実した胆膵疾患診療をご提供できるようになりました。
今後もより一層の診療レベルの向上に努めてまいります。




